Gegen den Schmerz
Rund ein Viertel der Weltbevölkerung leidet irgendwann einmal im Leben an chronischen Schmerzen. Anders als bei akutem Schmerz – man denke etwa an das Gefühl, wenn man sich versehentlich mit dem Hammer auf den Finger schlägt – haben chronische Schmerzen unter Umständen nicht einmal eine eindeutige Ursache und können uns jahrelang plagen. Zu den Belastungen infolge chronischer Schmerzen gehören Beeinträchtigungen der psychischen und körperlichen Gesundheit, eine geringere Leistungsfähigkeit und Medikamentenabhängigkeit.
Eine neue Studie unter Leitung von Wissenschaftler*innen des Weizmann-Instituts für Wissenschaften (WIS) in Rehovot (Israel) empfiehlt einen originellen Therapieansatz, der die Aktivierung von Genen in den peripheren Nervenzellen beeinflusst, die bei vielen Formen von chronischen Schmerzen eine Rolle spielen. Die Erkenntnisse dieser Studie wurden heute in Science veröffentlicht.
Schmerz beginnt in den sensorischen Neuronen. Diese schicken Informationen von der Haut an das Zentralnervensystem. Eine Schädigung dieser Neuronen, chronische Verletzungen oder Krankheiten können einen „Kurzschluss“ zur Folge haben, sodass die Nervenzellen kontinuierlich Schmerzsignale aussenden. Professor Mike Fainzilber von der Abteilung für biomolekulare Wissenschaften am WIS untersucht Moleküle, die die biomolekularen Informationsübertragungen innerhalb dieser Nervenzellen regulieren. Diese Moleküle, sogenannte Importine, finden sich in jeder Zelle. Sie erleichtern den Transport zwischen dem Zellkern und dem Zytoplasma, schleusen Moleküle in den Zellkern und aus dem Zellkern heraus und kontrollieren somit den Zugang zu den Genen. Eine besondere Bedeutung kommt ihnen in den peripheren Nervenzellen zu: Diese sind lang und dünn und es kann Stunden dauern, bis molekulare Botschaften von den Nervenenden zu den Zellkernen gelangen. Einige der von Fainzilber und seinem Team identifizierten Importine leiten beispielsweise Informationen über Verletzungen an den Zellkörper der Nervenzelle und lösen dadurch den Heilungsvorgang aus.
Zu diesem Zweck haben wir Mäuse genetisch so verändert, dass in jeder Linie eines dieser Importine fehlte.
Kontrolle eines Signalweges, der Schmerzen auslöst
Seit Jahren schon untersucht Professor Michael Bader als Leiter der Arbeitsgruppe „Molekularbiologie von Hormonen im Herz-Kreislaufsystem“ am Max-Delbrück-Centrum für Molekulare Medizin in der Helmholtz-Gemeinschaft (MDC) die Bedeutung von Importinen im Rahmen eines langfristigen Projekts in Zusammenarbeit mit dem Institut für Biologie an der Universität Lübeck. „Zu diesem Zweck haben wir Mäuse genetisch so verändert, dass in jeder Linie eines dieser Importine fehlte“, erklärt Bader. Um herauszufinden, welches Importin an chronischen neuropathischen Schmerzen beteiligt ist, begannen die Forscher*innen unter der Leitung von Dr. Letizia Marvaldi aus der AG Fainzilber damit, verschiedene Mauslinien mit fehlenden Importinen aus Baders Arbeitsgruppe zu untersuchen. Gefördert wurden die Forschungsarbeiten vom Europäischen Forschungsrat.
Verhaltensanalysen dieser verschiedenen Linien zeigten, dass das Importin alpha-3 als einziges Importin an der Steuerung der Schmerz-Signalwege beteiligt ist. Anschließend versuchte das Team, das Genexpressionsmuster zu identifizieren, das mit lang anhaltenden Schmerzen in peripheren Nervenzellen in Verbindung gebracht werden kann – und herauszufinden, wie die Aktivität von Importin alpha-3 damit zusammenhängt. Die Wissenschaftler*innen analysierten die unterschiedlichen Expressionsmuster von normalen Neuronen und Neuronen ohne Importin alpha-3, so wurde Marvaldi auf c-Fos aufmerksam, ein Protein, das vom Importin alpha-3 in den Zellkern geschleust wird. C-Fos ist ein Transkriptionsfaktor – ein Molekül, das die Expression zahlreicher Gene erhöht oder senkt. Weitere Experimente zeigten, dass sich c-Fos bei Mäusen mit chronischen Schmerzen in den Zellkernen der peripheren Nervenzellen ansammelt.
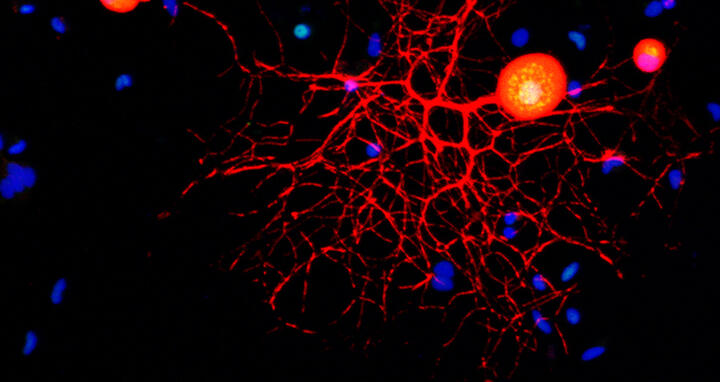
Konfokalmikroskopische Aufnahme eines peripheren sensorischen Neurons in Kultur. Marker-Färbungen und Antikörper werden zur Identifizierung von Neuronen (rot), c-Fos-Proteinen (grün) und Zellkernen (blau) verwendet. Bemerkenswert ist die Kernlokalisation von c-Fos.
Mithilfe spezialisierter Viren wurde das Importin alpha-3 oder c-Fos in den peripheren Nervenzellen der Mäuse deaktiviert oder seine Produktion reduziert. Daraufhin zeigten diese Mäuse im Gegensatz zu den normalen Mäusen eine deutlich verringerte Reaktion auf chronische Schmerzsituationen. Weitere Forschungen offenbarten, dass Importin alpha-3 eine entscheidende Rolle bei chronischen Schmerzen spielt. C-Fos ist ebenfalls an frühzeitigen Schmerzreaktionen beteiligt, doch scheint es in diesen frühen Phasen auf anderem Wege in den Zellkern zu gelangen. Das Blockieren von Importin alpha-3 könnte also ein geeignetes Mittel sein, um anhaltende, chronische Schmerzen zu verhindern.
Ein potenzielles Wirkstoffziel
Im nächsten Schritt wollte das Forschungsteam herausfinden, wie leicht sich die Ergebnisse der Studie auf die klinische Anwendung übertragen lassen. Dafür nutzte es eine spezialisierte Datenbank, die Connectivity Map (CMap) des US-amerikanischen Broad Institute in Massachusetts, die Aufschluss über den Zusammenhang zwischen Medikamenten und Genexpressionsmustern gibt. Mithilfe dieser Datenbank gelang es dem Team, rund 30 existierende Medikamente zu identifizieren, die ihre Wirkung möglicherweise an dem Importin-alpha-3-c-Fos-Signalweg ausüben könnten. Bei fast zwei Dritteln der identifizierten Präparate war die schmerzlindernde Wirkung bislang unbekannt. Das Team wählte zwei Präparate aus, ein kardiotonisches Mittel und ein Antibiotikum. Beide Medikamente wurden erneut an Mäusen getestet. Und tatsächlich: Die Injektion dieser Präparate konnte bei den Mäusen die neuropathischen Schmerzsymptome lindern.
„Die Präparate, die wir im Rahmen dieser Datenbankrecherche identifiziert haben, sind eine Art Schnellspur – ein Beweis dafür, dass bereits für andere Leiden zugelassene Medikamente wahrscheinlich auch zur Behandlung von chronischen Schmerzen eingesetzt werden können“, erklärt Marvaldi. „Da diese Präparate nachweislich für den Menschen ungefährlich sind, könnten klinische Versuche zeitnah aufgenommen werden.“
„Wir sind jetzt in der Lage, nach neuen und besseren Wirkstoffmolekülen zu suchen, die ihre Wirkung exakt an dieser Ereigniskette in den sensorischen Neuronen entfalten“, sagt Fainzilber. „Solche Zielmoleküle könnten geringere Nebenwirkungen haben und weniger Abhängigkeiten hervorrufen als aktuelle Therapien, und sie könnten neue Chancen bieten, chronische Schmerzen erträglicher zu machen.“ Ebenfalls an den Forschungsarbeiten beteiligt waren Dr. Nicolas Panayotis, Dr. Stefanie Alber, Dr. Shachar Y. Dagan, Dr. Nataliya Okladnikov, Dr. Indrek Koppel, Agostina Di Pizio, Didi-Andreas Song, Yarden Tzur, Dr. Marco Terenzio, Dr. Ida Rishal und Dr. Dalia Gordon, allesamt vom WIS aus der
Abteilung für biomolekulare Wissenschaften, Dr. Franziska Rother vom MDC und der Universität Lübeck sowie Professor Enno Hartmann von der Universität Lübeck.
Die Forschungsarbeiten von Professor Michael Fainzilber werden vom Moross Integrated Cancer Center, dem David Barton Center for Research on the Chemistry of Life, dem Nella and Leon Benoziyo Center for Neurological Diseases, dem Laraine and Alan A. Fischer Laboratory for Biological Mass Spectrometry, der Dr. Miriam and Sheldon G. Adelson Medical Research Foundation, der Rising Tide Foundation, Lawrence Feis, dem Nachlass von Florence und Charles Cuevas, dem Nachlass von Lilly Fulop, dem Nachlass von Lola Asseof und dem Europäischen Forschungsrat unterstützt. Professor Fainzilber ist Inhaber des Chaya Lehrstuhls für molekulare Neurowissenschaft.
Die Originalversion dieser Pressemitteilung wurde vom WIS herausgegeben.
Weitere Informationen
Literaturangaben
Letizia Marvaldi et al. (2020): „Importin α3 regulates chronic pain pathways in peripheral sensory neurons“, Science, DOI: 10.1126/science.aaz5875
Downloads
Konfokalmikroskopische Aufnahme eines peripheren sensorischen Neurons in Kultur. Marker-Färbungen und Antikörper werden zur Identifizierung von Neuronen (rot), c-Fos-Proteinen (grün) und Zellkernen (blau) verwendet. Bemerkenswert ist die Kernlokalisation von c-Fos. Foto: Fainzilber/WIS
Pressekontakt
Professor Michael Bader
Leiter der AG „Molekularbiologie von Hormonen im Herz-Kreislaufsystem“
Max-Delbrück-Centrum für Molekulare Medizin in der Helmholtz-Gemeinschaft (MDC)
+49 (0)30 9406 2193
mbader@mdc-berlin.de
Christina Anders
Redakteurin, Abteilung Kommunikation
Max-Delbrück-Centrum für Molekulare Medizin in der Helmholtz-Gemeinschaft (MDC)
+49 (0)30 9406 2118
christina.anders@mdc-berlin.de oder presse@mdc-berlin.de
- Das Max-Delbrück-Centrum für Molekulare Medizin (MDC)
-
Das Max-Delbrück-Centrum für Molekulare Medizin in der Helmholtz-Gemeinschaft gehört zu den international führenden biomedizinischen Forschungszentren. Nobelpreisträger Max Delbrück, geboren in Berlin, war ein Begründer der Molekularbiologie. An den MDC-Standorten in Berlin-Buch und Mitte analysieren Forscher*innen aus rund 60 Ländern das System Mensch – die Grundlagen des Lebens von seinen kleinsten Bausteinen bis zu organübergreifenden Mechanismen. Wenn man versteht, was das dynamische Gleichgewicht in der Zelle, einem Organ oder im ganzen Körper steuert oder stört, kann man Krankheiten vorbeugen, sie früh diagnostizieren und mit passgenauen Therapien stoppen. Die Erkenntnisse der Grundlagenforschung sollen rasch Patient*innen zugutekommen. Das MDC fördert daher Ausgründungen und kooperiert in Netzwerken. Besonders eng sind die Partnerschaften mit der Charité – Universitätsmedizin Berlin im gemeinsamen Experimental and Clinical Research Center (ECRC) und dem Berlin Institute of Health (BIH) in der Charité sowie dem Deutschen Zentrum für Herz-Kreislauf-Forschung (DZHK). Am MDC arbeiten 1600 Menschen. Finanziert wird das 1992 gegründete MDC zu 90 Prozent vom Bund und zu 10 Prozent vom Land Berlin.